Vrodené vývojové chyby plodu zaujímajú 2. – 3. miesto v štruktúre príčin perinatálnej smrti plodu a novorodenca. Veľký význam má včasná diagnostika malformácií, ktorá je nevyhnutná pre včasné vyriešenie otázky možnosti predĺženia tehotenstva, ktorá je daná typom defektu, zlučiteľnosťou so životom a prognózou postnatálneho vývoja. V závislosti od etiológie sa rozlišujú dedičné (genetické), exogénne a multifaktoriálne vrodené malformácie plodu. Medzi dedičné patria malformácie vznikajúce mutáciami, t.j. pretrvávajúce zmeny v dedičných štruktúrach v gamétach alebo zygote. V závislosti od úrovne, na ktorej sa mutácia vyskytla (gény alebo chromozómy), sa rozlišujú monogénne syndrómy a chromozomálne ochorenia. Exogénne zahŕňajú defekty spôsobené škodlivým účinkom exogénnych faktorov. Tieto faktory, pôsobiace v období gametogenézy alebo tehotenstva, vedú k vzniku vrodených vývojových chýb bez narušenia štruktúry dedičného aparátu.
Malformácie multifaktoriálneho pôvodu sa nazývajú defekty, ktoré vznikli kombinovaným vplyvom genetických a exogénnych faktorov. Existujú aj izolované (lokalizované v jednom orgáne), systémové (v rámci jedného orgánového systému) a mnohopočetné (v orgánoch dvoch alebo viacerých systémov) defekty.
PORUCHY CENTRÁLNEHO NERVOVÉHO SYSTÉMU
Klasifikácia najčastejších malformácií centrálneho nervového systému:
1. Hydrocefalus:
Stenóza cerebrálneho akvaduktu;
otvorený hydrocefalus;
Dandy-Walkerov syndróm.
2. Papilóm choroidálneho plexu.
3. Poruchy neurálnej trubice:
- spina bifida;
anencefália;
Cefalokéla.
4. Mikrocefália. Hydrocefalus
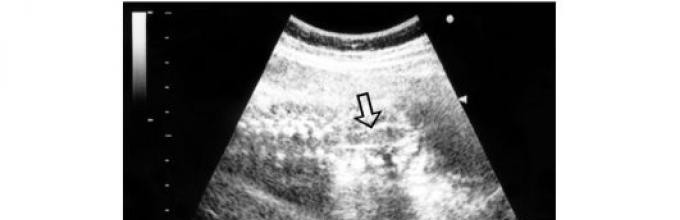
Hydrocefalus- zväčšenie veľkosti mozgových komôr so súčasným zvýšením intrakraniálneho tlaku, sprevádzané vo väčšine prípadov zväčšením veľkosti hlavy (obr. 28).
Ryža. 28. Sonografický obraz ťažkého hydrocefalu plodu (šípky označujú ostro rozšírené mozgové komory, ktorých kôra je výrazne stenčená, veľkosť hlavičky plodu presahuje normálne hodnoty pre daný gestačný vek)
Ventrikulomegália je izolované zvýšenie veľkosti komôr, ktoré nie je sprevádzané zvýšením veľkosti hlavy. Hydrocefalus sa pozoruje s frekvenciou 0,1-2,5 na 1000 novorodencov. Asi 60 % plodov s hydrocefalom sú chlapci. Hydrocefalus môže byť výsledkom mnohých ochorení rôznej etiológie. Vo väčšine prípadov sa vyvíja v dôsledku porušenia odtoku cerebrospinálnej tekutiny. Komunikačná forma hydrocefalu je spôsobená extraventrikulárnym
kulárnej obštrukcie, zatiaľ čo obštrukčná forma je intraventrikulárna obštrukcia. Príležitostne vedie hydrocefalus k zvýšenej produkcii mozgovomiechového moku (napríklad na pozadí papilómu vaskulárnych plexusov) alebo k porušeniu jeho reabsorpcie v subarachnoidálnom priestore.
Extrakraniálne anomálie hydrocefalu sa vyskytujú v 63 %: agenéza a dysplázia obličiek, defekt komorového septa, Fallotova tetralógia, meningomyelokéla, štiepenie horná pera, mäkké a tvrdé podnebie, atrézia konečníka a konečníka, dysgenéza gonád. Hydrocefalus je reprezentovaný najmä stenózou mozgového akvaduktu (zúženie Sylviovho akvaduktu); otvorený hydrocefalus (rozšírenie komôr mozgu a subarachnoidálneho systému mozgu v dôsledku obštrukcie extraventrikulárneho systému odtokových ciest mozgovomiechového moku); Dandy-Walkerov syndróm (kombinácia hydrocefalu, cysty zadnej lebečnej jamy, defekty v cerebelárnom vermis, cez ktoré cysta komunikuje s dutinou IV komory). Keď sa zistí hydrocefalus, je potrebné starostlivo posúdiť anatómiu mozgových štruktúr, ako aj chrbtice, aby sa vylúčila spina bifida. Súčasťou komplexného vyšetrenia plodu by malo byť aj echokardiografické vyšetrenie, keďže hydrocefalus sa často kombinuje s vrodenými srdcovými chybami. Pri hydrocefale pred obdobím životaschopnosti plodu je vhodné prediskutovať otázku ukončenia tehotenstva s rodičmi. Pri predlžovaní tehotenstva sa dynamické ultrazvukové monitorovanie zobrazuje každé 2 týždne. S nárastom hydrocefalu po dosiahnutí zrelosti pľúc plodu by sa mala nastoliť otázka skorého pôrodu a posunu. Účinnosť prenatálneho ventrikulárneho bypassu zatiaľ nebola dokázaná a táto operácia nie je široko používaná. Cisársky rez zobrazené iba s ťažkou makrocefáliou a absenciou iných malformácií. V prítomnosti hrubých kombinovaných anomálií, ktoré zhoršujú prognózu života, je operáciou voľby cefalocentéza.
Poruchy neurálnej trubice. Tento pojem zahŕňa anencefáliu, cefalokélu a spina bifida.
spina bifida- anomália vo vývoji chrbtice, ktorá je výsledkom porušenia procesu uzatvárania nervovej trubice (obr. 29).
Výstup cez defekt v membránach miechy sa nazýva meningokéla. Ak herniálny vak obsahuje nervové tkanivo, tvorba
 Ryža. 29. Sonografický obraz spina bifida v lumbosakrálnej chrbtici (označené šípkou)
Ryža. 29. Sonografický obraz spina bifida v lumbosakrálnej chrbtici (označené šípkou)
sa nazýva meningomyelokéla. Rozlišovať spina bifida cystica(cystická forma hernie chrbtice s tvorbou herniálneho vaku obsahujúceho membrány mozgu a/alebo substanciu mozgu) a spina bifida occulta(skrytá forma, ktorá nie je sprevádzaná tvorbou herniálneho výčnelku). Najčastejšie je táto chyba lokalizovaná v bedrovej a sakrálnej chrbtici. Frekvencia výskytu spina bifida závisí od geografického regiónu. V niektorých oblastiach Spojeného kráľovstva je frekvencia tohto defektu 4 na 1 000 novorodencov. V Spojených štátoch je toto číslo 0,5 na 1 000, hoci to závisí od rasových a geografických charakteristík. spina bifida- malformácia, ku ktorej dochádza v dôsledku porušenia uzáveru nervovej trubice v 4. týždni embryonálneho vývoja. Táto anomália sa dedí multifaktoriálne. rázštep chrbtice a môže vzniknúť v dôsledku hypertermie matky, ak má diabetes mellitus, vystavenie teratogénnym faktorom a môže byť súčasťou genetických syndrómov (s izolovaným mutantným génom) alebo chromozomálnych abnormalít (trizómia 13 a 18 párov chromozómov, triploidia , nevyvážená translokácia alebo kruhový chromozóm). Kýla chrbtice je spojená s viacerými
viac ako 40 syndrómov mnohopočetných malformácií (hydrocefalus, vrodené srdcové chyby a genitourinárny systém).
Prenatálne vyšetrenie zahŕňa stanovenie karyotypu a dôkladné ultrazvukové vyšetrenie. Osobitná pozornosť by sa mala venovať anatómii hlavy, srdca, rúk a nôh. Ak sa meningomyelokéla zistí pred životaschopnosťou plodu, žene by sa malo ponúknuť lekárske ukončenie tehotenstva. Pri predlžovaní tehotenstva je indikovaný dynamický ultrazvuk každé 2-3 týždne na posúdenie výskytu iných znakov (napríklad ventrikulomegália). Rodičom by mala byť poskytnutá konzultácia s neurochirurgom, aby prediskutovali možnosti chirurgického zákroku po pôrode (uzavretie defektu alebo bypass), ako aj prognózu života a zdravia dieťaťa. Pôrod by sa mal uskutočniť vo veľkých perinatálnych centrách, akonáhle pľúca plodu dosiahnu dostatočnú zrelosť. Empirické riziko recidívy spina bibida je 3-5%. Užívanie veľkých dávok kyseliny listovej (4 mg), ktoré sa začalo 3 mesiace pred plánovaným tehotenstvom a pokračovalo počas jeho prvej polovice, môže výrazne znížiť riziko defektu.
Akýkoľvek otvorený defekt neurálnej trubice by sa mal uzavrieť počas prvých 24 hodín života. Antibakteriálna terapia začatá hneď po narodení môže znížiť riziko infekčných komplikácií. Prognóza života a zdravia závisí od úrovne lokalizácie meningomyelokély, ako aj od počtu a povahy súvisiacich anomálií. duševný vývoj deti, ktoré majú pri narodení normálny obvod hlavy a správne vytvorený mozog, netrpia. Pacienti s meningomyelokélou lokalizovanou v L2 a vyššie sú takmer vždy nútení používať invalidný vozík.
Anencefália(pseudocefália, extrakraniálna dysencefália) - absencia mozgových hemisfér a väčšiny lebečnej klenby, pričom je defekt v čelovej kosti nad nadočnicovou oblasťou, chýba spánková a časť tylovej kosti. Horná časť hlavy je pokrytá cievnou membránou. Štruktúry stredného mozgu a diencefala sú čiastočne alebo úplne zničené. Hypofýza a kosoštvorcová jamka sú väčšinou zachované. Medzi typické prejavy patria vypúlené oči, veľký jazyk a krátky krk. Táto patológia sa vyskytuje s frekvenciou 1 z 1 000. Častejšie to
nájdené u novorodencov. Acrania(exencefália) - absencia lebečnej klenby v prítomnosti fragmentu mozgového tkaniva. Je to zriedkavejšia patológia ako anencefália. Anencefália je výsledkom neuzavretia rostrálneho neuropóru do 28 dní od oplodnenia. Zaznamenáva sa multifaktoriálna a autozomálne recesívna dedičnosť, chromozomálne abnormality. Medzi rizikové faktory patrí cukrovka matky. Pri pokusoch na zvieratách bola stanovená teratogenita žiarenia, salicylátov, sulfónamidov a zvýšených hladín oxidu uhličitého. Sonografickú diagnózu možno stanoviť už v 12-13 týždni tehotenstva. Anencefália a akrania sú absolútne smrteľné malformácie, preto v oboch prípadoch treba žene ponúknuť ukončenie tehotenstva. Všetci novorodenci s anencefáliou a akraniou zomierajú do 2 týždňov po narodení. Empirické riziko recidívy anencefálie je 3 – 5 %. Užívanie veľkých dávok kyseliny listovej (4 mg), ktoré sa začalo 3 mesiace pred plánovaným tehotenstvom a pokračovalo počas jeho prvej polovice, môže výrazne znížiť riziko defektu.
Cefalokéla(encefalokéla, kraniálna alebo okcipitálna meningokéla, rozštiepenie lebky) - vydutie obsahu lebky cez kostný defekt. Termín "kraniálna meningokéla" sa vzťahuje na výčnelok len cez defekt meningeálnych membrán. Keď je mozgové tkanivo v herniálnom vaku, používa sa termín "encefalokéla". Cefalokéla je zriedkavá (1:2000 živonarodených detí) a je súčasťou mnohých genetických (Meckeleho syndrómy, stredné rozštiepenie tváre) a negenetických (konstrikcia plodovej vody) syndrómov. Cefalokéla vzniká v dôsledku neuzavretia defektu neurálnej trubice a vyskytuje sa v 4. týždni vývoja. Defekt na lebke, cez ktorý môžu prolapsovať membrány mozgu a mozgového tkaniva, vzniká v dôsledku neoddelenia povrchového ektodermu a pod ním ležiaceho neuroektodermu. Ak sa zistí cefalokéla, žene má byť ponúknuté lekárske ukončenie tehotenstva. Pri predlžovaní tehotenstva závisí taktika pôrodu od veľkosti a obsahu herniálneho vaku. o veľké veľkosti defekt, prolaps značného množstva mozgového tkaniva, ako aj v prítomnosti mikrocefalie a hydrocefalu, prognóza pre život a zdravie je mimoriadne nepriaznivá.
Pôrod cisárskym rezom sa v takýchto pozorovaniach neuvádza. Je možné odporučiť dekompresiu herniálneho vaku, aby sa vytvorili podmienky pre pôrod cez prirodzené pôrodné cesty. Cisársky rez možno odporučiť, ak ide o malý defekt a ak je herniový vak malý.
Mikrocefália (mikroencefália) je klinický syndróm charakterizovaný zmenšením obvodu hlavy a mentálnou retardáciou. Vyskytuje sa s frekvenciou 1 z 1360 novorodencov, s kombinovanými anomáliami 1,6:1000 živonarodených detí. Mikrocefália je polyetiologické ochorenie, pri vzniku ktorého zohrávajú významnú úlohu genetické (chromozomálne aberácie, monogénne defekty) a faktory prostredia. Prognóza závisí od prítomnosti súvisiacich anomálií. Trizómia na chromozómoch 13, 18, Meckelov syndróm sú smrteľné lézie. Prenatálne vyšetrenie by malo zahŕňať stanovenie karyotypu plodu a dôkladné ultrazvukové vyšetrenie. Pri absencii sprievodných anomálií závisí prognóza od veľkosti hlavy: čím je menšia, tým nižší je index intelektuálneho rozvoja. Mikrocefália je nevyliečiteľná choroba. Pôrodnícka taktika - ukončenie tehotenstva pred dosiahnutím životaschopnosti plodu.
ANOMÁLIE ŠTRUKTÚR TVÁRIE A KRKU
Rázštep tváre(rázštep pery a podnebia) je lineárny defekt siahajúci od okraja pery k nosovému otvoru.
Rázštep podnebia v kombinácii s rázštepom pery sa cez alveolárne výbežky a tvrdé podnebie môže rozšíriť do nosnej dutiny alebo dokonca na dno očnice. Obojstranný rázštep pery sa pozoruje u 20%, rázštep pery a podnebia - 25%. Pri jednostrannej lézii je rázštep častejšie lokalizovaný vľavo. Rázštep tváre tvorí asi 13 % všetkých malformácií a zaznamenáva sa s frekvenciou 1:800 živonarodených detí. Chlapci majú rázštepy častejšie ako dievčatá. Kombinované anomálie sa nachádzajú v 50 % prípadov s izolovaným rázštepom podnebia a iba v 13 % s rázštepom pery a podnebia. Štruktúry tváre sa vytvárajú medzi 4. a 10. týždňom tehotenstva. Nepárové frontonazálne štruktúry sa spájajú s párovými maxilárnymi a mandibulárnymi štruktúrami.
moje tuberkulózy. Pri tých pozorovaniach, keď proces fúzie nie je dokončený, sa vytvárajú štrbiny. Spravidla je možné diagnostikovať rázštep tváre až v druhom trimestri tehotenstva skríningovým ultrazvukom. Prenatálna detekcia defektu pomocou echografie je náročná, no vďaka ultrazvukovému snímaniu a farebnému dopplerovskému mapovaniu sa rozširujú možnosti jej diagnostiky. Dopplerovský ultrazvuk dokáže vizualizovať pohyb tekutiny cez nos, ústa a hltan. V prítomnosti rázštepu sa mení charakter pohybu tekutiny. Trojrozmerná echografia môže objasniť diagnózu v tých pozorovaniach, keď bolo podozrenie na rázštep v dvojrozmernej štúdii, ale nezískala sa jeho jasná vizualizácia. Pomocou fetoskopie, vrátane embryonoskopie, je možné diagnostikovať anomáliu. Pri absencii pridružených anomálií sa používa všeobecne akceptovaná pôrodnícka taktika bez ohľadu na čas diagnózy. Užívanie kyseliny listovej pred a počas ďalšieho tehotenstva môže znížiť riziko rázštepov.
Rozštiepenie hornej pery (rázštep pery) nezasahuje do satia a je len kozmetickou vadou. Pri kombinácii rozštiepenia hornej pery, čeľuste a tvrdého podnebia (rázštep podnebia) sa zaznamenávajú funkčné poruchy: pri satí mlieko vyteká cez nos v dôsledku jeho komunikácie s ústnou dutinou; mlieko je možné inhalovať. Prognóza je priaznivá: moderné chirurgické metódy umožňujú dosiahnuť korekciu kozmetických a funkčných defektov.
cystický hygroma(lymfangióm alebo následky obštrukcie jugulárneho lymfatického kmeňa) je encystované nahromadenie tekutiny (obr. 30). Je charakterizovaná prítomnosťou jednej alebo viacerých cýst mäkkých tkanív na krku, ktoré sú výsledkom porúch lymfatického systému. Cystické hygromy sa vyskytujú s frekvenciou 1:200 spontánnych potratov (koccyx-parietálna veľkosť plodu nad 30 mm). Cystický hygrom sa často kombinuje s chromozomálnymi aberáciami (Turnerov syndróm, trizómie 13, 18, 21 párov chromozómov, mozaika). Ako izolovaná anomália sa dedí autozomálne recesívnym spôsobom. Prognóza: vo väčšine prípadov plod odumrie v prvých dvoch trimestroch tehotenstva. Asi 90 % vyžaduje chirurgickú liečbu, u 31 % sa objavia problémy s prehĺtaním a obštrukciou dýchacích ciest.
 Ryža. tridsať. Sonografický obraz cystického hygromu krčka plodu počas 16-týždňového tehotenstva (v krčku plodu je viditeľný veľký tekutý útvar - označený šípkou)
Ryža. tridsať. Sonografický obraz cystického hygromu krčka plodu počas 16-týždňového tehotenstva (v krčku plodu je viditeľný veľký tekutý útvar - označený šípkou)
spôsoby. Paréza tvárového nervu v dôsledku chirurgickej liečby sa vyskytuje u 24% pacientov.
Pôrodnícka taktika spočíva v ukončení tehotenstva s včasnou diagnózou cystického hygromu krku plodu, pri donosenom tehotenstve sa pôrod uskutočňuje prirodzeným pôrodným kanálom.
VRODENÉ SRDCE VADY
Frekvencia vrodených srdcových chýb (CHD) sa pohybuje od 1-2 do 8-9 na 1000 živonarodených detí. Najčastejšími ICHS sú defekty predsieňového a komorového septa, otvorený ductus arteriosus, stenóza pľúcnej tepny, syndróm hypoplastického ľavého srdca, jedna komora atď. V 90 % prípadov sú ICHS výsledkom multifaktoriálneho poškodenia (genetická predispozícia a faktory prostredia). Riziko recidívy defektu je 2-5% po narodení jedného a 10-15% po narodení dvoch chorých detí. Monogénna dedičnosť
starnutie sa pozoruje u 1-2% detí s vrodenou srdcovou chorobou. Chromozomálne abnormality sa nachádzajú u 5% detí, z ktorých trizómie sú hlavné. U 1-2% novorodencov sa vyskytuje kombinovaný účinok rôznych teratogénov. Fetálna echokardiografia je najinformatívnejšou metódou prenatálnej diagnostiky vrodených srdcových chorôb. Indikácie pre prenatálnu diagnostiku sú určené stavom matky a plodu.
1. Indikácie vzhľadom na stav matky:
Prítomnosť CHD u rodinných príslušníkov;
cukrovka;
Užívanie tehotných liekov počas organogenézy;
alkoholizmus;
systémový lupus erythematosus;
fenylketonúria.
2. Indikácie vzhľadom na stav plodu:
polyhydramnión;
neimunitná vodnateľnosť;
Poruchy srdcového rytmu;
Extrakardiálne defekty;
Chromozomálne poruchy;
Symetrická forma intrauterinnej retardácie rastu plodu. Prognóza závisí od typu defektu, prítomnosti sprievodných anomálií a chromozomálnych abnormalít.
Pôrodnícka taktika spočíva v tom, že po dôkladnej echokardiografickej štúdii sa vykoná cordo alebo amniocentéza, aby sa získal materiál na chromozomálnu analýzu. Ak sa ICHS zistí u neživotaschopného plodu, je indikované ukončenie tehotenstva. Pri donosenom tehotenstve je lepšie realizovať pôrod v špecializovaných perinatologických centrách. Pri kombinovaných defektoch a genetických abnormalitách je ukončenie tehotenstva nevyhnutné kedykoľvek.
jednej srdcovej komory. Ide o ťažkú vrodenú malformáciu, pri ktorej sú srdcové komory reprezentované jednou komorou alebo veľkou dominantnou komorou v kombinácii so spoločným atrioventrikulárnym spojením obsahujúcim dve atrioventrikulárne chlopne. Frekvencia výskytu defektu nebola presne stanovená. Jedna komora sa ľahko diagnostikuje pomocou štandardnej štvorkomorovej časti srdca plodu. Jediný
komora morfologicky môže byť pravá aj ľavá. Celková miera prežitia pre všetky typy jednej komory u pacientov bez chirurgickej liečby je 30 %. Jedna komora je často kombinovaná s chromozomálnymi abnormalitami, poruchami génov (Holt-Oramov syndróm), aspléniou/polyspléniou, často vznikajúcou pri niektorých ochoreniach matiek, a tiež na pozadí teratogénnych účinkov kyseliny retinovej. Prenatálne vyšetrenie pri náleze jednej komory by malo zahŕňať karyotypizáciu a podrobné vyšetrenie ultrazvukovej anatómie plodu. Klinický priebeh ochorenia a taktika manažmentu v novorodeneckom období sú určené stavom pľúcneho a systémového prietoku krvi.
Defekt predsieňového septa(AMPP) (obr. 31). Predstavuje nedostatok septa oddeľujúceho predsiene. Pozoruje sa u 17 % všetkých vrodených srdcových chýb a je jeho najčastejšou štrukturálnou anomáliou. Často v kombinácii s inými intrakardiálnymi anomáliami, ako aj neimunitnou vodnatosťou plodu. Možno kombinácia s chromozomálnymi abnormalitami. Väčšina malých ASD sa počas prenatálneho fetálneho ultrazvuku nezistí. Diagnózu možno vykonať iba pomocou viacerých rezov a farebného dopplerovského zobrazenia. Prenatálne vyšetrenie po zistení ASD by malo zahŕňať
 Ryža. 31. Sonografický obraz rozsiahleho defektu predsieňového septa (označený šípkou)
Ryža. 31. Sonografický obraz rozsiahleho defektu predsieňového septa (označený šípkou)
začať stanovenie karyotypu a podrobné štúdium ultrazvukovej anatómie plodu. Identifikácia izolovanej ASD v prenatálnom období nevyžaduje zmenu taktiky tehotenstva a pôrodu. IN neskoré termíny tehotenstva by sa malo vykonať dynamické hodnotenie stavu plodu.
Defekt komorového septa(VMZHP). Predstavuje nedostatok priehradky oddeľujúcej komory. Podľa lokalizácie sa rozlišujú defekty horného septa (na úrovni mitrálnej a trikuspidálnej chlopne), svalovej časti a výstupného úseku septa (subaortálny, subpulmonálny). Podľa veľkosti sú VSD rozdelené na malé (do 4 mm) a veľké. VSD môže byť izolovaná alebo kombinovaná s inými anomáliami, chromozomálnymi defektmi a dedičnými syndrómami. Vo všeobecnej štruktúre vrodených srdcových chýb je asi 20% izolovaných VSD, čo je najčastejšie diagnostikovaná chyba. Frekvencia malých, hemodynamicky nevýznamných, svalových defektov dosahuje 53:1000 živonarodených detí. Asi 90 % takýchto defektov sa spontánne uzavrie do veku 10 mesiacov a neovplyvňujú prognózu života a zdravia.
Väčšina malých VSD nie je detekovaná počas prenatálneho fetálneho ultrazvuku. Diagnózu možno vykonať iba pomocou viacerých rezov a farebného dopplerovského zobrazenia. Najčastejšie je VSD izolovaná, ale môže byť kombinovaná s chromozomálnymi abnormalitami, génovými poruchami, syndrómami viacerých malformácií. Prenatálne vyšetrenie na VSD by malo zahŕňať karyotypizáciu a podrobné vyšetrenie anatómie plodu ultrazvukom. Identifikácia izolovanej VSD v prenatálnom období nevyžaduje zmenu manažmentu tehotenstva a pôrodu. V neskorom tehotenstve by sa malo vykonať dynamické hodnotenie plodu. V prípade podozrenia na VSD je potrebné rodičom poskytnúť úplné informácie o prognóze života a zdravia nenarodeného dieťaťa a upovedomiť pediatra, aby zabezpečil adekvátne sledovanie novorodenca. Dokonca aj pri veľkých VSD môže byť ochorenie niekedy asymptomatické až 2-8 týždňov. V 50 % prípadov sa malé defekty spontánne uzavrú do 5. roku života a zo zvyšných 80 % vymiznú v r. dospievania. Väčšina pacientov s nekomplikovanou VSD má dobrú prognózu života a zdravia. S priaznivým prietokom
choroba významné obmedzenia fyzickej aktivity sa nevyžaduje.
Ebsteinova anomália- vrodená srdcová choroba, charakterizovaná abnormálnym vývojom a umiestnením cípov trikuspidálnej chlopne. Pri Ebsteinovej anomálii sa septálne a zadné plachty trikuspidálnej chlopne vyvíjajú priamo z endokardu pravej srdcovej komory, čo vedie k posunutiu abnormálnej chlopne hlboko do pravej komory a rozdeleniu komory na dve časti: distálnu (subvalvulárne) - aktívne a proximálne (supravalvulárne alebo atrializované) - pasívne. Supravalvulárne oddelenie, spojené s pravou predsieňou, tvorí jeden funkčný útvar. Ebsteinova anomália predstavuje 0,5 % všetkých vrodených srdcových chýb. Ebsteinovu anomáliu možno ľahko diagnostikovať vyšetrením štandardného štvorkomorového srdca plodu, pretože je takmer vždy sprevádzaná kardiomegáliou. Prenatálna diagnostika defektu je založená na detekcii výrazne zväčšeného pravého srdca v dôsledku pravej predsiene. Kľúčovým bodom v diagnostike Ebsteinovej anomálie je vizualizácia posunutej trikuspidálnej chlopne na pozadí rozšírenej pravej predsiene a normálneho myokardu pravej komory. Dôležitou prognostickou hodnotou pri Ebsteinovej anomálii je detekcia trikuspidálnej regurgitácie počas dopplerovskej echokardiografie plodu. Najskoršia prenatálna ultrazvuková diagnostika Ebsteinovej anomálie bola vykonaná v 18-19 týždni tehotenstva. Prognóza života s Ebsteinovou anomáliou je zvyčajne priaznivá v prípadoch, keď deti prežijú počas prvého roka života bez chirurgickej liečby. Ebsteinova anomália nie je často kombinovaná s chromozomálnymi aberáciami a syndrómami mnohopočetných vrodených chýb. Extrakardiálne anomálie sa pozorujú v 25%. Výsledok v novorodeneckom období závisí od závažnosti zmeny trikuspidálnej chlopne. Deti s ťažkou insuficienciou trikuspidálnej chlopne majú vysoké percento úmrtí. Klinicky sa insuficiencia trikuspidálnej chlopne prejavuje zvýšenou cyanózou, acidózou a príznakmi srdcového zlyhania. Chirurgická liečba je indikovaná u pacientov so závažnými príznakmi ochorenia, ktoré zasahujú do normálneho života dieťaťa. Operácia zahŕňa uzavretie septa
defekt, plasticita trikuspidálnej chlopne a jej pohyb na typické miesto. Úmrtnosť v nemocniciach je 6,3 %.
Fallotova tetralógia- komplexný defekt zahŕňajúci viaceré anomálie štruktúry srdca: defekt komorového septa, dextropozícia aorty, obštrukcia výstupnej pľúcnej tepny a hypertrofia pravej komory. Vo všeobecnej štruktúre vrodených srdcových chýb u živonarodených detí je Fallotova tetralógia 4-11%. Pri štúdiu štvorkomorového srdca plodu je veľmi ťažké diagnostikovať Fallotovu tetrádu. Pri prerezaní cez vývody hlavných tepien je možné vidieť typickú subaortálnu VSD a aortálnu dextrapozíciu. Dôležitým dodatočným kritériom je expanzia a posunutie koreňa aorty. Fallotova tetralógia je defekt modrého typu, t.j. u novorodencov sa výrazná cyanóza určuje vo veku 6 týždňov až 6 mesiacov. Fallotova tetralógia je ťažko diagnostikované ochorenie srdca, ktoré často nie je diagnostikované počas skríningu. ultrazvukové vyšetrenie do 22 týždňov tehotenstva. Najčastejšie je táto vada diagnostikovaná v treťom trimestri tehotenstva alebo po pôrode. Tetralogy of Fallot nevyžaduje špecifickú taktiku riadenia. Ak sa táto patológia zistí, je potrebné komplexné vyšetrenie a prenatálne poradenstvo. Takmer 30 % živonarodených detí s Fallotovou tetrádou má kombinované extrakardiálne anomálie. V súčasnosti je popísaných viac ako 30 syndrómov mnohopočetných malformácií, ktorých štruktúra zahŕňa Fallotovu tetralógiu. Prenatálne vyšetrenie na detekciu Fallotovej tetrády by malo zahŕňať stanovenie karyotypu a podrobnú štúdiu ultrazvukovej anatómie plodu. Prognóza života pri Fallotovej tetralógii do značnej miery závisí od stupňa obštrukcie výtokového traktu pravej komory. Viac ako 90 % pacientov, ktorí podstúpili kompletnú korekciu Fallotovej tetrády, sa dožije dospelosti. Z dlhodobého hľadiska sa 80 % pacientov cíti uspokojivo a má normálne funkčné parametre.
Transpozícia veľkých tepien- ochorenie srdca, pri ktorom aorta alebo jej väčšina vychádza z pravej komory a pľúcna tepna z ľavej komory. Tvorí 5-7% všetkých vrodených srdcových chýb. Zvyčajne nie je diagnostikovaná v prenatálnom období počas skríningu, pretože štúdium srdca plodu je obmedzené na štúdiu
len štvorkomorový rez. Na identifikáciu defektu je potrebná vizualizácia hlavných ciev so štúdiom ich vzájomnej polohy. Normálne sa hlavné tepny krížia a počas transpozície opúšťajú komory paralelne: aorta - z pravej komory, pľúcna tepna - zľava. Transpozícia hlavných tepien s intaktnými medzikomorovými a interatriálnymi septami nie je zlučiteľná so životom. Asi 8 % živonarodených detí s transpozíciou hlavných tepien má pridružené extrakardiálne anomálie. Prenatálne vyšetrenie by malo zahŕňať stanovenie karyotypu a podrobnú štúdiu ultrazvukovej anatómie plodu. Väčšina novorodencov s transpozíciou hlavných tepien a intaktnou medzikomorovou priehradkou má výraznú cyanózu od prvých dní života. Chirurgická korekcia by sa mala vykonať hneď, ako sa zistí nedostatočné premiešanie prietokov krvi. Úmrtnosť novorodencov s týmto typom chirurgickej liečby je nižšia ako 5-10%.
CHOROBY HRUDNÍKA
vrodená diafragmatická hernia- defekt vyplývajúci zo spomalenia procesu uzatvárania pleuroperitoneálneho kanála. Pri tomto defekte býva nedostatočný rozvoj posterolaterálnej časti ľavej polovice bránice. Nedostatok oddelenia medzi brušnou dutinou a hrudníkom vedie k pohybu žalúdka, sleziny, čriev a dokonca aj pečene do hrudnej dutiny, čo môže byť sprevádzané posunom mediastína a spôsobiť stlačenie pľúc. V dôsledku toho sa často vyvíja bilaterálna pľúcna hypoplázia rôznej závažnosti. Nedostatočný rozvoj pľúc vedie k abnormálnej tvorbe ich cievneho systému a sekundárnej pľúcnej hypertenzii. Vrodená diafragmatická hernia sa vyskytuje približne u 1 z 2400 novorodencov.
Existujú štyri hlavné typy defektov: posterolaterálna (Bochdalekova hernia), anterolaterálna, sternálna a Morgagniho hernia. Obojstranné diafragmatické hernie tvoria 1 % všetkých typov defektov. Pohyb srdca na pravú stranu hrudník v kombinácii s echo-negatívnou štruktúrou (žalúdkom) v jeho ľavej polovici sa najčastejšie diagnostikuje ľavostranná diafragmatická hernia.
Pri pravostranných herniách je srdce zvyčajne posunuté doľava. V hrudníku sa dajú zobraziť aj črevá a pečeň. S touto chybou sa často zaznamenáva polyhydramnión. Kombinované anomálie sa pozorujú u 23 % plodov. Medzi nimi prevládajú vrodené srdcové chyby, ktoré tvoria 16 %. Diagnózu defektu možno vykonať už v 14. týždni tehotenstva. Úmrtnosť pri vrodenej diafragmatickej hernii koreluje s časom odhalenia defektu: iba 33 % novorodencov s defektom prežije v prípadoch, keď bola diagnóza stanovená pred 25. týždňom, a 67 % v prípade, že bola hernia zistená neskôr. Diafragmatické defekty majú väčšinou multifaktoriálny pôvod, avšak 12 % prípadov je kombinovaných s inými malformáciami alebo sú súčasťou chromozomálnych a nechromozomálnych syndrómov. Prenatálne vyšetrenie by malo nevyhnutne zahŕňať stanovenie karyotypu plodu a podrobné ultrazvukové vyšetrenie. Keď sa zistia kombinované anomálie odlišná diagnóza možno vykonať len počas konzultácie so zapojením genetikov, syndrómológov, pediatrov. Rodičom by sa malo odporučiť, aby sa poradili s detským chirurgom, aby prediskutovali vlastnosti taktiky liečby v novorodeneckom období, prognózu života a zdravia. Priebeh novorodeneckého obdobia závisí od závažnosti pľúcnej hypoplázie a závažnosti hypertenzie. Veľký vplyv na výsledok v novorodeneckom období má aj veľkosť hernie a objem fungujúceho pľúcneho tkaniva. Abnormálny vývoj pľúc možno predpovedať pri polyhydramnióne, dilatácii žalúdka, ako aj pri pohybe pečene plodu do hrudnej dutiny. Podľa literatúry prežilo len 22 % detí diagnostikovaných prenatálne. Aj pri izolovanej vrodenej diafragmatickej hernii prežije len 40 %. Neonatálna smrť je zvyčajne výsledkom pľúcnej hypertenzie a/alebo respiračného zlyhania.
ANOMÁLIE TVORBY STENY brušnej dutiny A VÝVOJ VÝVOJA GASTROINTESTINAL TRACT
Omfalokéla (pupočná kýla)(obr. 32). Vyskytuje sa v dôsledku nevrátenia orgánov brušná dutina z amniovej dutiny cez pupočný krúžok. Omfalokéla môže zahŕňať akúkoľvek
 Ryža. 32. Sonografický obraz omfalokély (zobrazuje sa herniálny vak obsahujúci črevné kľučky a pečeň)
Ryža. 32. Sonografický obraz omfalokély (zobrazuje sa herniálny vak obsahujúci črevné kľučky a pečeň)
viscerálnych orgánov. Veľkosť herniálnej formácie je určená jej obsahom.
Je pokrytá amnioperitoneálnou membránou, pozdĺž ktorej bočnej plochy prechádzajú cievy pupočnej šnúry. Frekvencia omfalokély je 1 z 3000-6000 novorodencov. Existujú izolované a kombinované formy omfalokély. Táto patológia v 35-58% je sprevádzaná trizómiou, 47% - vrodenými srdcovými chybami, 40% - malformáciami genitourinárneho systému, 39% - defektmi neurálnej trubice. V 20% prípadov sa zistí intrauterinná rastová retardácia.
Prenatálna ultrazvuková diagnostika je založená na detekcii okrúhleho alebo oválneho útvaru vyplneného brušnými orgánmi a priliehajúceho priamo k prednej brušnej stene. Najčastejšie zloženie herniálneho obsahu zahŕňa črevné slučky a pečeň. Pupočná šnúra je pripevnená priamo k herniálnemu vaku. V niektorých prípadoch môže byť prenatálna diagnóza stanovená na konci prvého trimestra tehotenstva, hoci vo väčšine prípadov sa omfalokéla zistí v druhom trimestri. Prognóza závisí od sprievodných anomálií. Perinatálne straty sú častejšie spojené s ICHS, chromozomálne
aberácie a predčasnosť. Najväčší defekt sa odstraňuje jednostupňovou operáciou, pri veľkej sa robia viacstupňové operácie na uzavretie otvoru v prednej brušnej stene silikónovou alebo teflónovou membránou. Pôrodnícka taktika je určená obdobím detekcie defektu, prítomnosťou kombinovaných anomálií a chromozomálnych porúch. Ak sa defekt zistí v počiatočných štádiách tehotenstva, je potrebné ho prerušiť. V prípade zistenia sprievodných anomálií nezlučiteľných so životom je potrebné tehotenstvo kedykoľvek ukončiť. Spôsob pôrodu závisí od životaschopnosti plodu, keďže pri pôrode s veľkou omfalokélou môže dôjsť k prasknutiu herniálneho vaku a infekcii vnútorných orgánov plodu.
Gastroschíza- defekt prednej brušnej steny v oblasti pupka s eventeráciou črevných kľučiek pokrytých zápalovým exsudátom. Defekt sa zvyčajne nachádza vpravo od pupka, herniálne orgány nemajú membránu. Frekvencia gastroschízy je 0,94:10 000 novorodencov. Frekvencia defektu u tehotných žien mladších ako 20 rokov je vyššia a je 7 na 10 000 novorodencov.
Od konca 70. rokov. 20. storočie v Európe a Spojených štátoch pokračuje trend zvyšovania frekvencie pôrodov detí s gastroschízou. Prideľte izolované a kombinované formy. Izolovaná gastroschíza je bežnejšia a predstavuje v priemere 79 %. Kombinovaná forma sa zistí v 10-30% prípadov a najčastejšie ide o kombináciu gastroschízy s atréziou alebo črevnou stenózou. Medzi ďalšie anomálie, vrodené chyby srdca a močového systému, syndróm sušené slivky, hydrocefalus, nízky a polyhydramnión.
Anomália sa vyskytuje sporadicky, existujú však pozorovania rodinného ochorenia s autozomálne dominantným typom dedičnosti.
Najskoršia prenatálna ultrazvuková diagnostika pomocou transvaginálnej echografie sa uskutočnila v 12. týždni tehotenstva. Vo väčšine prípadov je diagnóza stanovená v druhom trimestri tehotenstva, pretože v počiatočných štádiách (10-13 týždňov) je možná falošne pozitívna diagnóza v dôsledku prítomnosti fyziologickej črevnej hernie u plodu. Prenatálna ultrazvuková diagnostika gastroschízy je zvyčajne založená na vizualizácii črevných slučiek v plodovej vode v blízkosti prednej brušnej steny plodu. Niekedy, okrem črevných slučiek, mimo
iné orgány môžu byť umiestnené v brušnej dutine. Presnosť ultrazvukovej diagnostiky gastroschízy v II a III trimestri gravidity sa pohybuje od 70 do 95 % a závisí od gestačného veku, polohy plodu, veľkosti defektu a počtu orgánov umiestnených mimo prednej brušnej steny. .
Celková prognóza pre novorodencov s izolovanou gastroschízou je dobrá, pričom viac ako 90 % dojčiat prežije. Pri predlžovaní tehotenstva nemá taktika vedenia v druhom trimestri žiadne špeciálne vlastnosti. Vzhľadom na nízku frekvenciu kombinácie izolovanej gastroschízy s chromozomálnymi abnormalitami je možné upustiť od prenatálnej karyotypizácie. V treťom trimestri tehotenstva je potrebné vykonať dynamické hodnotenie funkčného stavu plodu, pretože frekvencia úzkosti pri gastroschíze je pomerne vysoká a retardácia intrauterinného rastu sa tvorí v 23 - 50% prípadov.
Ak sa gastroschíza zistí pred životaschopnosťou plodu, je potrebné vykonať potrat. Pri donosených tehotenstvách sa pôrod vykonáva v inštitúcii, kde je možné poskytnúť chirurgickú starostlivosť.
duodenálna atrézia je najčastejšou príčinou obštrukcie tenkého čreva. Frekvencia anomálie je 1:10 000 živonarodených detí. Etiológia nie je známa. Je možný výskyt defektu pod vplyvom teratogénnych faktorov. Sú opísané rodinné pozorovania pyloroduodenálnej atrézie s autozomálne recesívnou dedičnosťou. U 30 – 52 % pacientov je anomália izolovaná a u 37 % sú zistené malformácie kostrového systému: abnormálny počet rebier, agenéza krížovej kosti, konská noha, obojstranné krčné rebrá, obojstranná absencia prvých prstov , atď. U 2% sú diagnostikované kombinované anomálie gastrointestinálneho traktu: neúplná rotácia žalúdka, atrézia pažeráka, ilea a konečníka, transpozícia pečene. U 8-20% pacientov sa zistia vrodené srdcové chyby, približne v 1/3 prípadov sa atrézia dvanástnika kombinuje s trizómiou pre 21 párov chromozómov. Hlavnými prenatálnymi echografickými nálezmi v duodenálnej atrézii sú polyhydramnión a klasický znak "dvojitá bublina" v brušku plodu. Obraz "dvojitej bubliny" sa objavuje v dôsledku rozšírenia časti dvanástnika a žalúdka. Zovretie medzi týmito formáciami je tvorené pylorickou časťou žalúdka
ka a má veľký význam pre presnú prenatálnu diagnostiku tejto vady. V prevažnej väčšine prípadov je duodenálna atrézia diagnostikovaná v II a III trimestri tehotenstva. V skorších termínoch predstavuje diagnostika tohto defektu značné ťažkosti. Najskoršia diagnóza duodenálnej atrézie bola stanovená v 14. týždni.
Na určenie pôrodníckej taktiky sa vykonáva podrobné ultrazvukové hodnotenie anatómie vnútorných orgánov plodu a jeho karyotypizácia. Pred začiatkom obdobia životaschopnosti plodu je indikované ukončenie tehotenstva. Ak sa v treťom trimestri zistí izolovaná anomália, je možné predĺženie gravidity, po ktorom nasleduje pôrod v regionálnom perinatálnom centre a chirurgická korekcia malformácie.
Izolovaný ascites. Ascites je nahromadenie tekutiny v peritoneálnej dutine. Frekvencia nebola presne stanovená. Pri ultrazvukovom vyšetrení plodu sa ascites prejavuje prítomnosťou echo-negatívneho priestoru s hrúbkou 5 mm a viac v brušnej dutine. V prenatálnom období môže byť ascites izolovaný alebo môže byť jedným zo znakov vodnatosti neimunitného pôvodu. Okrem ascitu je vodnateľnosť plodu charakterizovaná prítomnosťou subkutánneho edému, pleurálnych a perikardiálnych výpotkov, ako aj nárastom hrúbky placenty o viac ako 6 cm, polyhydramniónom a hydrokélou.
Ascites sa môže kombinovať s rôznymi štrukturálnymi anomáliami, preto je indikované dôkladné vyšetrenie všetkých vnútorných orgánov plodu. Medzi príčinami izolovaného ascitu je potrebné rozlišovať mekóniovú peritonitídu a vrodenú hepatitídu.
Doteraz v literatúre neexistujú žiadne publikácie o detekcii izolovaného ascitu v prvom trimestri gravidity. Väčšina pozorovaní včasnej diagnostiky ascitu sa vyskytuje na začiatku druhého trimestra tehotenstva. Jednou z najčastejších príčin neimunitnej vodnatieľky sú chromozomálne abnormality. Pri izolovanom ascite sú chromozomálne defekty menej časté, ale musia sa brať do úvahy ako možné pozadie rozvoja tejto patológie. Pri zistení ascitu u plodu je najprv potrebné vylúčiť kombinované anomálie a intrauterinné infekcie. Priebeh ascitu plodu závisí od jeho etiológie. Idiopatický izolovaný ascites má priaznivú prognózu. Vo viac ako 50 % pozorovaní je zaznamenané jeho spontánne vymiznutie. Najčastejšou príčinou izolovaného ascitu je intrauterinná infekcia.
parvovírus B19. Pri predlžovaní tehotenstva je potrebné vykonať dynamické echografické pozorovanie vrátane dopplerovského hodnotenia prietoku krvi v žilovom kanáliku. Pri normálnych hodnotách prietoku krvi v žilovom kanáliku u plodov s ascitom je vo väčšine prípadov zaznamenaný priaznivý perinatálny výsledok. S nárastom ascitu niektorí autori odporúčajú terapeutickú punkciu, najmä v prípadoch, keď proces prebieha v neskorom tehotenstve. Hlavným účelom punkcie je zabrániť diskoordinácii pracovná činnosť a respiračné ťažkosti v novorodeneckom období. Ak sa v prenatálnom období zistí izolovaný ascites a vylúči sa komorbidita nezlučiteľná so životom, dieťa potrebuje po pôrode starostlivé dynamické sledovanie a symptomatickú terapiu.
Malformácie obličiek a močových ciest
Renálna agenéza- úplná absencia oboch obličiek. Výskyt defektu je spôsobený porušením sekvenčného reťazca procesov normálnej embryogenézy od pronephros po metanefros. Frekvencia je v priemere 1:4500 novorodencov. Je potrebné poznamenať, že u chlapcov sa vyskytuje dvakrát častejšie. Patognomická triáda echografických príznakov agenézy obličiek u plodu je reprezentovaná absenciou ich ozveny a močového mechúra, ako aj ťažkým oligohydramniónom. Oligohydramnios sa vzťahuje na neskoré prejavy a možno ho zistiť po 16-18 týždni tehotenstva. Zvyčajne je bilaterálna agenéza obličiek sprevádzaná symetrickou formou syndrómu retardácie rastu plodu. Agenéza obličiek je najčastejšie sporadická, ale môže sa kombinovať s rôznymi anomáliami vnútorných orgánov. Priamymi dôsledkami oligohydramniónu sú pľúcna hypoplázia, deformácie skeletu a tváre, syndróm retardácie rastu plodu. Renálna agenéza bola opísaná pri viac ako 140 syndrómoch mnohopočetných vrodených malformácií, chromozomálnych abnormalít a teratogénnych účinkov. Po diagnostikovaní by sa mala karyotypizácia vykonať prenatálne alebo po narodení, aby sa vylúčili chromozomálne abnormality. Pri všetkých pozorovaniach agenézy obličiek je potrebné kompletné patoanatomické vyšetrenie. Ultrasonografia je zobrazená
vyšetrenie obličiek u najbližších príbuzných. Pri prenatálnom zistení defektu by sa malo kedykoľvek odporučiť prerušenie tehotenstva. Ak sa rodina rozhodne predĺžiť tehotenstvo, je indikovaná konzervatívna pôrodnícka taktika.
Autozomálne recesívne polycystické ochorenie obličiek (infantilná forma). Prejavuje sa obojstranným symetrickým zväčšením obličiek v dôsledku náhrady parenchýmu sekundárne zväčšeným zberným kanálikom bez proliferácie väziva. Pohybuje sa od klasického smrteľného variantu až po infantilné, juvenilné a dokonca aj dospelé formy. V infantilnej forme dochádza k sekundárnej dilatácii a hyperplázii normálne vytvorených zberných kanálikov obličiek. Obličky sú ovplyvnené symetricky, zatiaľ čo cystické útvary majú veľkosť 1-2 mm. Frekvencia je 1,3-5,9:1000 novorodencov. Hlavnými echografickými kritériami pre malformáciu sú zväčšené hyperechoické obličky, absencia ozveny močového mechúra a oligohydramnión. Zväčšenie veľkosti obličiek je niekedy také výrazné, že zaberajú veľkú časť prierezu plodového brucha. Typický echografický obraz sa môže objaviť až v treťom trimestri tehotenstva. Prognóza je nepriaznivá. Smrť pochádza zo zlyhania obličiek. Pôrodnícka taktika je kedykoľvek prerušiť tehotenstvo.
Polycystické ochorenie obličiek u dospelých(autozomálne dominantné ochorenie, hepatorenálna polycystická choroba dospelého typu, Potterov syndróm III. typu) je charakterizovaná náhradou obličkového parenchýmu početnými cystami rôznych veľkostí, ktoré vznikajú v dôsledku rozšírenia zberných kanálikov a iných tubulárnych segmentov nefrón. Obličky sú ovplyvnené na oboch stranách a zväčšené, ale jednostranný proces môže byť prvým prejavom ochorenia. Na patologickom procese sa podieľa aj pečeň - vzniká periportálna fibróza, ktorá má ohniskový charakter. Etiológia ochorenia nie je známa, ale typ dedičnosti spôsobuje 50% riziko vzniku ochorenia a jeho genetické zameranie sa nachádza na 16. páre chromozómov. Mutantný gén je nositeľom jedného z 1000 ľudí. K penetrácii génov dochádza v 100 % prípadov, priebeh ochorenia sa však môže líšiť od ťažkých foriem s fatálnym koncom v novorodeneckom období až po asymptomatické formy zistené až pri pitve.
Polycystické ochorenie obličiek(multicystické ochorenie, cystické ochorenie obličiek, Potterov syndróm typu II, dysplastické ochorenie obličiek) je charakterizované cystickou degeneráciou renálneho parenchýmu v dôsledku primárnej expanzie renálnych tubulov. Pri multicystickej dysplázii obličiek sú ureter a panva najčastejšie atrezované alebo chýbajú. Proces môže byť bilaterálny, jednostranný a segmentový. Pri multicystickej dysplázii je oblička zvyčajne výrazne zväčšená; chýba obvyklý tvar a normálne tkanivo. Oblička je reprezentovaná mnohopočetnými cystami s anechogénnym obsahom (obr. 33).
 Ryža. 33. Echogram bilaterálnych polycystických obličiek plodu (ostro zväčšené obličky obsahujúce viaceré cysty rôznych priemerov - označené šípkou)
Ryža. 33. Echogram bilaterálnych polycystických obličiek plodu (ostro zväčšené obličky obsahujúce viaceré cysty rôznych priemerov - označené šípkou)
Veľkosti cýst sa líšia v pomerne širokom rozmedzí a závisia od trvania tehotenstva. Bližšie k termínu môže priemer cýst dosiahnuť 3,5-4 cm.Močový mechúr je zvyčajne vizualizovaný jednostranným procesom a nie je vizualizovaný bilaterálnym procesom. Pri bilaterálnom procese sa zvyčajne zaznamenáva oligohydramnión. Ochorenie sa vyskytuje prevažne sporadicky a môže byť sekundárne v kombinácii s inými syndrómami. pôrodníckeho
taktika v bilaterálnom procese diagnostikovaná v skorých štádiách, vzhľadom na nepriaznivú prognózu, je prerušenie tehotenstva. Pri jednostrannom procese a normálnom karyotype bez pridružených anomálií je indikovaný klasický pôrod s následnou konzultáciou dieťaťa s odborníkom.
Rozšírenie močových ciest. Môžu byť spôsobené anomálie genitourinárneho systému plodu sprevádzané rozšírením močových ciest rôzne dôvody, vrátane vezikoureterálneho refluxu, idiopatickej pyelektázy, obštrukčných porúch a pod. Z klinického hľadiska je vhodné odlíšiť pyelektázu a obštrukčnú uropatiu v prenatálnom období.
Pyelectáza. Pyelectáza je charakterizovaná nadmernou akumuláciou tekutiny a expanziou obličkovej panvičky plodu.
Pyelectáza je najčastejším nálezom na ultrazvuku plodu. Frekvencia jeho vývoja nebola stanovená, pretože táto patológia je sporadický jav. Chlapcom sa po narodení diagnostikuje 5-krát častejšie. U 27 % detí s hydronefrózou sa zistí vezikoureterálny reflux, obojstranné zdvojenie močovodov, obojstranný obštrukčný megaureter, nefunkčná kontralaterálna oblička a jej agenéza, u 19 % anomálie vo vývoji rôznych orgánov. Na prenatálnu ultrazvukovú diagnostiku pyelectázy by sa mali obličky plodu vyšetriť pri priečnom aj pozdĺžnom skenovaní. Pri priečnom snímaní obličky sa dilatácia obličkovej panvičky posudzuje na základe jej predo-zadnej veľkosti. Väčšina výskumníkov považuje pyelectázovú expanziu obličkovej panvičky v druhom trimestri tehotenstva o viac ako 5 mm a v trimestri III o viac ako 8 mm. Pri rozšírení obličkovej panvičky plodu nad 10 mm sa zvykne hovoriť o hydronefróze. Najbežnejšia klasifikácia hydronefrózy u plodu je:
Stupeň I (fyziologická dilatácia):
Renálna panva: predo-zadný rozmer<1 см;
Kortikálna vrstva: nezmenená.
Stupeň II:
Renálna panvička: 1,0-1,5 cm;
Poháre: nezobrazené;
Kortikálna vrstva: nezmenená.
Stupeň III:
Renálna panvička: predozadný rozmer >1,5 cm;
Kalichy: mierne rozšírené;
Kortikálna vrstva: nezmenená.
Stupeň IV:
Renálna panvička: predozadný rozmer >1,5 cm;
Kalich: stredne rozšírený;
Kortikálna vrstva: mierne zmenená.
Stupeň V:
Renálna panvička: predozadný rozmer >1,5 cm;
Kalichy: značne rozšírené;
Kortikálna vrstva: atrofia.
Rozšírenie obličkovej panvičky plodu možno pozorovať s rôznymi chromozomálnymi abnormalitami. Frekvencia chromozomálnych defektov u plodov s pyeloektáziou je v priemere 8 %. U väčšiny plodov s chromozomálnymi abnormalitami sa zistí kombinácia pyelectázy a iných vývojových anomálií. Stredne výrazná pyelectáza má dobrú prognózu a potreba chirurgickej liečby po pôrode sa vyskytuje pomerne zriedkavo. Vo väčšine pozorovaní je zaznamenané spontánne vymiznutie stredne ťažkej pyelectázy po narodení dieťaťa.
Pôrodnícka taktika závisí od času výskytu a trvania priebehu patologického procesu, ako aj od stupňa poškodenia funkcie obličiek. Predčasný pôrod je odôvodnený oligohydramniónom. V postnatálnom období je zobrazené dynamické sledovanie a konzultácia s detským urológom.
obštrukčná uropatia. Obštrukciu močových ciest u plodu možno pozorovať na akejkoľvek úrovni: vysoká obštrukcia, obštrukcia na úrovni ureteropelvickej fistuly (PUR), obštrukcia na strednej úrovni (ureter), obštrukcia na úrovni vezikoureterálneho spojenia (VUR) , nízka obštrukcia (uretra). URMS je najčastejšou príčinou obštrukčnej uropatie u plodu a tvorí v priemere 50 % všetkých vrodených urologických anomálií. Medzi hlavné sonografické znaky OLMS patrí dilatácia obličkovej panvičky s alebo bez expanzie kalichov; močovody nie sú vizualizované; močový mechúr môže mať normálnu veľkosť alebo v niektorých prípadoch nemusí byť vizualizovaný. Taktika v OLMS by mala byť očakávaná. Inštalácia veziko-amniotického skratu nie je indikovaná. Na ultrazvukový plač -
OPMS u plodu zahŕňa dilatáciu močovodu a pyelektázu. Močový mechúr má zvyčajne normálnu veľkosť. Taktika vedenia je podobná ako v OLMS. Najčastejšou príčinou nízkej obštrukcie sú chlopne zadnej uretry. Pri ťažkej obštrukcii sa pozoruje oligohydramnión, ktorý vedie k hypoplázii pľúc, deformáciám tvárových štruktúr a končatín, fibróze a dysplázii parenchýmu obličiek. Echografický obraz je charakterizovaný prítomnosťou dilatovanej uretry proximálne od miesta obštrukcie, výraznou expanziou močového mechúra. Prenatálny manažment nízkej obštrukcie závisí od dĺžky tehotenstva, prítomnosti oligohydramniónu a súvisiacich anomálií a od funkčného stavu obličiek. Pri stredne závažnej a neprogresívnej pyelectáze by sa mala dodržiavať konzervatívna taktika. Pri progresii obštrukčných porúch je opodstatnený pôrod s možnou chirurgickou korekciou defektu, aby sa predišlo závažným poruchám obličiek u plodu. Pri predčasnom tehotenstve u plodov s ťažkou obštrukčnou uropatiou možno vykonať intrauterinnú chirurgickú korekciu defektu.
VADY KOSTÍ
Spomedzi vrodených malformácií kostrového systému sa najčastejšie vyskytuje amélia (aplázia všetkých končatín); fokomélia (nedostatočný rozvoj proximálnych končatín, zatiaľ čo ruky a nohy sú spojené priamo s telom); aplázia jednej z kostí dolnej časti nohy alebo predlaktia; polydaktýlia (zvýšenie počtu prstov na končatine); syndaktýlia (zníženie počtu prstov v dôsledku fúzie mäkkých tkanív alebo kostného tkaniva susedných prstov); abnormálne nastavenie zastavenia; osteochondrodysplázia, charakterizovaná anomáliami v raste a vývoji chrupavky a / alebo kostí (achondrogenéza, achondroplázia, thanatoformná dysplázia, osteogenesis imperfecta, hypofosfatázia atď.).
Najdôležitejšia je diagnostika defektov nezlučiteľných so životom. Mnohé formy skeletálnej dysplázie sa kombinujú s hypopláziou pľúc v dôsledku malej veľkosti hrudníka v dôsledku nedostatočného rozvoja rebier. Vývoj pľúcnej insuficiencie v tomto prípade môže byť príčinou smrti detí v prvých hodinách mimomaternicového života.
Achondroplázia je jednou z najčastejších neletálnych kostných dysplázií a v 90 % prípadov je spôsobená novou mutáciou. Achondroplázia je osteochondroplázia s defektmi v dlhých kostiach a/alebo axiálnom skelete. Frekvencia je 0,24-5:10 000 pôrodov. Pomer mužských a ženských plodov je 1:1. Skrátenie kostí pri achondroplázii sa u plodu môže objaviť až v 24. týždni tehotenstva. Klasické echografické nálezy zahŕňajú krátke končatiny (menej ako 5. percentil), malý hrudník, makrocefáliu a sedlový nos. Priemerná dĺžka života s achondropláziou závisí predovšetkým od času, keď malá veľkosť hrudníka nespôsobuje vážne problémy s dýchaním. intelektuálny rozvoj s defektom je to normálne, ale je tu vysoké riziko neurologických porúch, najmä kompresia miechy na úrovni foramen magnum, ktorá môže obmedzovať fyzické cvičenie. Makrocefalia môže byť výsledkom mierneho hydrocefalu v dôsledku malej veľkosti foramen magnum. Achondroplázia je dobre študovaný a bežný typ vrodeného trpaslíka u novorodencov. Vážne problémy môžu mať centrálne a obštrukčné spánkové apnoe. Vo veku 6-7 rokov života sa často zaznamenávajú chronické recidivujúce infekcie stredného ucha. V ranom detstvačasto sa vyskytuje aj zakrivenie dolných končatín, ktoré si pri ťažkých stavoch vyžaduje chirurgickú korekciu. Zvyčajne sa výška dospelých s achondropláziou pohybuje od 106 do 142 cm.
Pojem teragotéza
Názov vedy o teratológii pochádza zo slova „teras“, čo v gréčtine znamená „monštrum“. Teratogenéza sa doslova prekladá ako rozmnožovanie čudákov. V súčasnosti sa pod týmto pojmom rozumejú rôzne poruchy u novorodencov funkčného charakteru, medzi ktoré patrí aj rozšírená retardácia vnútromaternicového rastu a z toho vyplývajúce ďalšie zmeny správania. Až do 50. rokov 20. storočia sa o teratogenéze nevedelo nič a verilo sa, že príčinou väčšiny vrodených anomálií sú zmeny v génoch.
vrodené chyby: klasifikácia
V závislosti od frekvencie ich výskytu sú všetky vnútromaternicové anomálie rozdelené do troch skupín:
- Bežné malformácie sa považujú za bežné, ak sa vyskytujú v populácii s frekvenciou vyššou ako 1 prípad na tisíc novorodencov;
- Stredne sa vyskytujúce (ich frekvencia je od 0,1 do 0,99 prípadov na tisíc novorodencov);
- Zriedkavé vrodené chyby (menej ako 0,01 na tisíc detí).
V závislosti od jeho distribúcie v tele dieťa CM rozlišovať:
- izolovaná povaha (spravidla je ovplyvnený jeden orgán);
- systémové (malformácia orgánového systému);
- Viacnásobné (ovplyvnené sú viaceré systémy).
vrodená vada gravitáciou klinické prejavy a predpoveď pre život sa stane:
- Smrteľné, čo vedie k smrti dieťaťa. Frekvencia takýchto vrodených vývojových chýb sa pohybuje v priemere okolo 0,5 %, až 85 % detí s týmito anomáliami neprežije do konca prvého roku života;
- Stredne ťažká, pri ktorej je potrebná chirurgická intervencia na jej korekciu (do 2,5 %);
- MAP (malá vývojová anomália), ktorá si nevyžaduje operáciu a neobmedzuje život dieťaťa (asi 4 %).
Podľa času vystavenia negatívnemu faktoru sa VPR delí na:

Patogenéza vrodených anomálií
Patogenetické mechanizmy výskytu defektov sú v súčasnosti dobre známe. Ak dôjde k poškodeniu embrya pred zavedením do sliznice maternice, dochádza buď k jeho odumretiu (pri nezvratných zmenách na bunkách), alebo k obnove (pri reverzibilnom poškodení). Ako sa embryo ďalej vyvíja, mechanizmy bunkovej opravy prestávajú fungovať a akékoľvek porušenia povedú k vytvoreniu defektu. Genetická kontrola embryogenézy môže byť narušená v dôsledku pôsobenia rôznych vonkajších agresívnych faktorov (teratogénov).
Hlavné mechanizmy teratogenézy u plodu na bunkovej úrovni budú: porušenie bunkového delenia (nedostatočný vývoj orgánu), ich pohyb (orgán bude umiestnený na nesprávnom mieste) a diferenciácia (neprítomnosť orgánu alebo orgánový systém). Na úrovni tkaniva budú teratogénne procesy: predčasná smrť buniek, oneskorenie ich rozpadu a resorpcie, porušenie procesu lepenia, čo vedie k takým defektom, ako je uzavretie prirodzeného otvoru, fistula, defekt v tkanivách atď.
Aké sú hlavné rizikové faktory pre ktoré vrodená vada oveľa bežnejšie?
Hlavnými prispievajúcimi faktormi sú:
- neplánované tehotenstvo;
- Vek matka (nad 35 rokov);
- Nedostatočná lekárska kontrola pred počatím;
- Výskyt vírusových infekcií;
- Užívanie liekov, ktoré majú výrazný negatívny vplyv na plod;
- Pitie alkoholu a fajčenie;
- užívanie drog;
- podvýživa;
- Prítomnosť pracovných rizík;
- Nedostatočné financovanie zdravotníctva v mnohých krajinách.
Prítomnosť akých patologických stavov je indikáciou na prenatálnu profylaxiu vrodených vývojových chýb?
 Aby nenarodené dieťa nemalo vrodené chyby, žena sa musí vopred pripraviť na počatie a tehotenstvo za prítomnosti nasledujúcich faktorov:
Aby nenarodené dieťa nemalo vrodené chyby, žena sa musí vopred pripraviť na počatie a tehotenstvo za prítomnosti nasledujúcich faktorov:
- Diabetes mellitus a iné ochorenia endokrinného systému a metabolizmu;
- Predchádzajúce spontánne potraty a vnútromaternicová smrť plodu;
- Prítomnosť dedičnej predispozície k malformáciám;
- Narodenie predchádzajúcich detí s intrauterinnou rastovou retardáciou alebo predčasne do gestačného veku;
- Prítomnosť rôznych chronických ochorení (arteriálna hypertenzia, epilepsia, bronchiálna astma atď.);
- nadváha a obezita;
- Užívanie drog po dlhú dobu;
- Infekčné choroby (najmä toxoplazmóza a rubeola).
Ako sa predchádza KVO?
Schéma opatrení prijatých na predchádzanie možným poruchám zahŕňa:

Čo potrebujete vedieť?
Eduardo Castillo, genetik z Brazílie, sformuloval desať základných prikázaní na prevenciu vrodených vývojových chýb budúcich detí. Zahŕňajú nasledujúce položky:
- Žena si musí pamätať, že ak je schopná otehotnieť, potom môže byť tehotná kedykoľvek;
- Mali by ste dokončiť svoju rodinu, keď ste ešte mladí;
- V prípade potreby je potrebné v správnom poradí absolvovať prenatálnu kontrolu;
- Pred počatím je vhodné očkovať proti ružienke;
- Je potrebné vylúčiť užívanie drog, s výnimkou tých, ktoré sú pre vás najnutnejšie;
- Nepite alkohol a nefajčite;
- je tiež vhodné vyhnúť sa fajčiarskym priestorom;
- Uistite sa, že jedzte dobre a plnohodnotne, najlepšie zeleninu a ovocie;
- Poznať riziká pre tehotenstvo na vašom pracovisku;
- Ak máte pochybnosti, na všetky otázky vyhľadajte odpovede od svojho lekára.
Foto: Alexander Anatolievich Kryukov, ortopéd, MUDr
Dá sa teda usúdiť, že väčšina vrodených anomálií u plodu vzniká v dôsledku narušeného vývoja oplodneného vajíčka. Takéto porušenie sa môže vyskytnúť kedykoľvek po počatí. Je dokázané, že čím skôr sa tak stane potrat tým závažnejšia zmena nastala. Počas prvých troch mesiacov tehotenstva sa asi 75 % spontánnych potratov vysvetľuje prítomnosťou rôznych mutácií v génoch a chromozómoch. Kyselina listová má schopnosť posilniť regeneračné vlastnosti plodu a chrániť ho pred poškodením, preto sa odporúča všetkým ženám s rizikom výskytu vrodených vývojových chýb.
Vrodené malformácie plodu (CM) sú azda najnebezpečnejšou komplikáciou tehotenstva, ktorá vedie k invalidite a úmrtnosti v detstve.
Narodenie dieťaťa s vrodenými vývojovými chybami je pre každého rodiča vždy veľkou traumou. Štatistiky v tomto ohľade nie sú upokojujúce: v Rusku frekvencia vrodených malformácií dosahuje 5-6 prípadov na 1000 detí.
Bohužiaľ nie je možné predvídať tieto patológie pred tehotenstvom. Dieťa s vrodenými chybami sa môže objaviť v absolútne každej rodine, bez ohľadu na prítomnosť alebo absenciu zlých návykov, životného štýlu alebo materiálneho bohatstva.
Aké sú vývojové poruchy plodu počas tehotenstva?
Všetky anomálie vo vývoji plodu počas tehotenstva možno rozdeliť pre niekoľko typov:
1. dedičné
Dedičné choroby sú výsledkom génových mutácií. Mutácia je zmena dedičných vlastností organizmu v dôsledku preskupení v štruktúrach, ktoré sú zodpovedné za ukladanie a prenos genetickej informácie. Patria sem Downov syndróm, Patauov syndróm atď.
2. Vrodené
Vrodené anomálie sú choroby získané v maternici v dôsledku vystavenia vonkajšie faktory(a stopové prvky, trauma počas tehotenstva atď.). Môžu postihnúť takmer akýkoľvek orgán. Medzi vrodené chyby plodu patria srdcové chyby, nedostatočný vývoj mozgu, maxilofaciálne deformity atď.
3. Multifaktoriálny (kombinovaný faktor)
Rozdelenie vývojových anomálií plodu na typy je skôr svojvoľné, pretože v prevažnej väčšine prípadov sú vývojové oneskorenia kombináciou dedičných a vrodených faktorov.
Klasifikácia malformácií plodu
Najčastejšie malformácie vnútromaternicového vývoja plodu:
- Aplázia (neprítomnosť akéhokoľvek orgánu);
- Dystopia (umiestnenie orgánu na netypickom mieste);
- Ektópia (presun orgánu smerom von alebo do priľahlej telesnej dutiny);
- Hypotrofia, hypoplázia (strata hmotnosti plodu, nedostatočný rozvoj);
- Hypertrofia, hyperplázia (zväčšenie veľkosti akéhokoľvek orgánu);
- Atrézia (infekcia prirodzených otvorov);
- Fúzia párových orgánov;
- Stenóza (zúženie kanálikov a otvorov orgánov plodu);
- Gigantizmus (zväčšenie veľkosti tela a vnútorných orgánov plodu);
- Dyschrónia (zrýchlenie alebo inhibícia vývoja procesov).
Treba poznamenať, že závažnosť patológií môže byť úplne odlišná. Závisí od miesta genetického poškodenia, ako aj od trvania a intenzity toxického účinku na plod. Nie je medzi nimi jasný vzťah.
Žena, ktorá bola počas tehotenstva vystavená toxickým účinkom, môže porodiť absolútne zdravé dieťa. Zároveň zostáva riziko oneskorenia vývoja u budúceho potomka tohto plodu v dôsledku genetického poškodenia s absenciou klinických prejavov.
Príčiny malformácií plodu
Problematika štúdia patológií vývoja plodu je veľmi rôznorodá. Tejto téme sa venujú špecialisti rôznych úrovní a smerov – genetik, embryológ, neonatológovia, špecialisti na prenatálnu diagnostiku.
Príčinou dedičných patológií je génová mutácia. Rôzne nepriaznivé účinky na orgány plodu počas tehotenstva, najmä počas kritických období jeho vývoja, vedú k vzniku vrodených anomálií. Faktory, ktoré spôsobujú KM, sa nazývajú teratogénne.
Najviac študované teratogénne faktory:
- lieky (užívanie liekov zakázaných počas tehotenstva alebo počas určitého obdobia tehotenstva);
- infekčné (osýpky, ovčie kiahne, prenášané z matky na plod);
- ionizujúce žiarenie (röntgenové žiarenie, rádioaktívne žiarenie);
- alkoholový faktor (veľké množstvo alkoholu prijatého tehotnou ženou môže viesť k ťažkému alkoholovému syndrómu u plodu, nezlučiteľnému so životom);
- nikotínový faktor (fajčenie počas tehotenstva môže spôsobiť oneskorenie vo vývoji dieťaťa);
- toxické a chemické (ženy pracujúce v nebezpečných odvetviach by sa mali vyhýbať kontaktu s agresívnymi chemickými a toxickými látkami niekoľko mesiacov pred tehotenstvom a počas celého jeho obdobia, aby sa zabránilo teratogénnemu účinku na plod);
- nedostatok vitamínov a mikroelementov (nedostatok kyseliny listovej a Omega-3 polynenasýtených kyselín, bielkovín, jódu, nedostatok vyváženej stravy môže viesť k oneskoreniu vo vývoji plodu, poruchám mozgu).
Často hrá dôležitú úlohu pri výskyte CM plodu dedičná predispozícia. Ak mali rodičia alebo blízki príbuzní dieťaťa vrodené chyby, potom sa riziko narodenia dieťaťa s rovnakými chybami mnohonásobne zvyšuje.
Kritické obdobia vývoja plodu
Vnútromaternicový vývoj plodu trvá v priemere 38-42 týždňov. Celý ten čas je plod dobre chránený pred vonkajšími faktormi placentárnou bariérou a imunitným systémom matky. Existujú však 3 kritické obdobia, v ktorých je veľmi zraniteľný voči škodlivým činiteľom. Preto by sa v tomto období mala o seba starať najmä tehotná žena.
Prvé kritické obdobie nastáva približne 7-8 dní po oplodnení, keď embryo prechádza štádiom implantácie do maternice. Ďalšie nebezpečné obdobie je od 3. do 7. a od 9. do 12. týždňa tehotenstva, kedy sa tvorí placenta. Choroba, chemická alebo radiačná expozícia tehotnej ženy počas týchto období môže viesť k vnútromaternicovým malformáciám plodu.
Tretím kritickým obdobím tehotenstva je 18-22 týždňov, keď dochádza k ukladaniu nervových spojení mozgu a hematopoetický systém začína svoju prácu. S tým je spojené oneskorenie duševný vývoj plod.
Rizikové faktory pre abnormality plodu
Materské rizikové faktory pre CM:
- vek nad 35 rokov - retardácia vnútromaternicového rastu, genetické poruchy;
- vek do 16 rokov - predčasnosť, nedostatok vitamínov a minerálov;
- nízky sociálny status – infekcie, hypoxia plodu, predčasnosť, retardácia vnútromaternicového rastu;
- nedostatok kyseliny listovej - vrodené malformácie nervového systému;
- alkohol, drogy a fajčenie - retardácia vnútromaternicového rastu, syndróm náhleho úmrtia, fetálny alkoholový syndróm;
- infekcie (ovčie kiahne, rubeola, herpetické infekcie, toxoplazmóza) - vrodené malformácie, retardácia vnútromaternicového rastu, pneumónia, encefalopatia;
- arteriálna hypertenzia - retardácia vnútromaternicového rastu, asfyxia;
- polyhydramnios - vrodené malformácie centrálneho nervového systému, patológie gastrointestinálneho traktu a obličiek;
- ochorenia štítnej žľazy - hypotyreóza, tyreotoxikóza, struma;
- ochorenie obličiek - intrauterinná retardácia rastu, nefropatia, mŕtve narodenie;
- choroby pľúc a srdca - vrodené srdcové chyby, retardácia vnútromaternicového rastu, predčasnosť;
- anémia - intrauterinná retardácia rastu, mŕtve narodenie;
- krvácanie - anémia, nedonosenie, mŕtve narodenie
Rizikové faktory pre vrodené vývojové chyby na strane plodu:
- anomálie fetálnej prezentácie - krvácanie, vrodené malformácie, trauma;
- viacpočetné tehotenstvo - fetálna transfúzia, asfyxia, predčasne narodené deti;
- intrauterinná rastová retardácia - mŕtve narodenie, vrodené chyby, asfyxia,
Rizikové faktory počas pôrodu: - predčasný pôrod - plný rozvoja asfyxie;
- neskoré doručenie (oneskorené doručenie o 2 týždne alebo viac) - je možný rozvoj asfyxie alebo mŕtveho dieťaťa;
- predĺžený pôrod - asfyxia, mŕtve narodenie;
- prolaps pupočnej šnúry - asfyxia.
Anomálie vo vývoji placenty:
- malá placenta - intrauterinná retardácia rastu;
- veľká placenta - vývoj vodnatieľky plodu, srdcové zlyhanie;
- predčasné oddelenie placenty - je možná veľká strata krvi, rozvoj anémie;
- placenta previa - plná straty krvi a rozvoja anémie.
Diagnóza malformácií plodu
Prenatálna diagnostika fetálnych anomálií a genetické patológie- proces je veľmi zložitý. Jednou z etáp tejto diagnózy sú skríningové vyšetrenia predpísané tehotnej žene na obdobie 10-12, 20-22 a 30-32 týždňov (v každom z trimestrov). Táto analýza je krvný test na biochemické sérové markery chromozomálnej patológie (malformácie).
To umožní získať predpoklad o prítomnosti alebo neprítomnosti chromozomálnych abnormalít u plodu a ultrazvuk ako doplnková diagnostická metóda ukáže, či existujú odchýlky v fyzický vývoj plod. Ultrazvuk by mal vykonávať vysokokvalifikovaný špecialista a na kvalitnom zariadení. Výsledky každej štúdie sa hodnotia spoločne, bez toho, aby boli navzájom oddelené.
Skríning nezaručuje 100% patológiu, umožňuje iba identifikovať vysoko rizikovú skupinu medzi tehotnými ženami. Ide o dôležité a potrebné opatrenie a napriek dobrovoľnosti to väčšina budúcich mamičiek chápe. Nie je nezvyčajné, že špecialisti ťažko odpovedajú na otázku prítomnosti genetických chýb u plodu. Potom, v závislosti od trimestra tehotenstva, je pacientka predpísaná invazívne metódy výskumu:
- (štúdia choriových klkov)
Robí sa v 1. trimestri tehotenstva (11-12 týždňov) a umožňuje identifikovať genetické abnormality vo vývoji plodu.
- amniocentéza (vyšetrenie anatomickej tekutiny, v ktorej sa plod nachádza)
V 1. trimestri táto analýza odhaľuje hyperpláziu kôry nadobličiek, v 2. - ochorenia CNS, chromozomálne patológie.
- placentocentéza (vyšetrenie placentárnych častíc)
Na zistenie genetických patológií sa vykonáva od 12 do 22 týždňov tehotenstva.
- (odber krvi z pupočnej šnúry plodu)
Umožňuje identifikovať náchylnosť plodu na génové alebo infekčné ochorenia.
Tehotné ženy sa posielajú na povinnú konzultáciu s genetikom:
- ktorých vek presahuje 35 rokov;
- mať dieťa alebo deti s genetickými poruchami;
- ktorá mala v anamnéze potraty, nevyvíjajúce sa tehotenstvo, mŕtve narodenie;
- v rodine ktorých sú príbuzní s Downovým syndrómom a inými chromozomálnymi abnormalitami;
- zotavil sa z vírusových ochorení v 1. trimestri tehotenstva;
- užívanie drog zakázaných počas tehotenstva;
- vystavené žiareniu.
Na diagnostiku patológií plodu po narodení, nasledujúce výskumné metódy: analýzy krvi, moču a iných biologických tekutín, röntgen, počítačová a magnetická rezonancia, ultrazvuk, angiografia, bronchoskopia a gastroskopia, iné imunitné a molekulárne metódy ...
Indikácie pre ukončenie tehotenstva
Akékoľvek zistenie malformácií plodu znamená návrh na prerušenie tehotenstva z takzvaných zdravotných dôvodov. Ak to žena odmietne a rozhodne sa dieťa si nechať, dostane sa pod osobitnú kontrolu a tehotenstvo sa pozornejšie sleduje.
ale nastávajúca matka Malo by sa chápať, že tu nie sú dôležité len jej pocity a skúsenosti, ale aj skutočnosť, že deti narodené s vážnymi poruchami a patológiami sa často ukážu ako neživotaschopné alebo zostanú ťažko zdravotne postihnuté po celý život, čo je, samozrejme, pre každého veľmi ťažké. rodina.
Existujú aj ďalšie indikácie pre potrat:
- zhubné novotvary (tehotenstvo s rakovinou je kontraindikované);
- ochorenia kardiovaskulárneho systému (srdcové chyby, hlboká žilová trombóza, tromboembolizmus);
- neurologické ochorenia ( roztrúsená skleróza myasthenia gravis);
- infekčné choroby (v aktívnej forme, v akútnom a ťažkom štádiu);
- choroby krvi a krvotvorných orgánov (hemoglobinopatia, aplastická anémia, leukémia);
- očné choroby (ochorenia zrakového nervu a sietnice);
- ochorenie obličiek (akútna urolitiáza as veľkými kameňmi, akútne);
- difúzne ochorenia spojivového tkaniva;
- endokrinné poruchy (tyreotoxikóza, nekompenzovaná hypotyreóza v ťažkých formách);
- niektoré gynekologické ochorenia;
- pôrodnícke indikácie (nereagujúce na liečbu a závažné, sprevádzané ťažkým vracaním, gestačným trofoblastickým ochorením, závažnými dedičnými ochoreniami zistenými počas tehotenstva atď.)
Interrupcia zo zdravotných dôvodov sa vykonáva len so súhlasom pacienta.
Prevencia vrodených malformácií plodu
Hlavným opatrením zameraným na prevenciu výskytu vrodených vývojových chýb plodu je plánovanie tehotenstva. Od kvalitnej prípravy môže závisieť nielen úspech počatia, ale aj priebeh tehotenstva, rýchly a správny pôrod a zdravie matky a dieťaťa v budúcnosti.
Pred plánovaním tehotenstva je potrebné absolvovať sériu vyšetrení: urobiť testy na (STD), HIV, hepatitídu, syfilis, skontrolovať zrážanlivosť krvi, hormonálny stav, dezinfikovať ústnu dutinu, urobiť ultrazvuk panvových orgánov na vylúčenie zápalu. choroby a novotvary, navštívte terapeuta, aby ste zistili všetky možné chronické ochorenia, ideálne by mali byť geneticky testovaní obaja rodičia.
Kľúčovým bodom v prevencii vrodených anomálií plodu je údržba zdravý životný štýlživot, vzdanie sa zlých návykov, vyvážená a výživná výživa, odstránenie vplyvu akýchkoľvek negatívnych a škodlivých faktorov na vaše telo. Počas tehotenstva je dôležité včas liečiť všetky možné ochorenia a dodržiavať pokyny pôrodníka-gynekológa.
Liečba vrodených malformácií plodu
Metódy liečby vrodených vývojových chýb plodu sa značne líšia v závislosti od povahy a závažnosti anomálie. Štatistiky o tejto otázke, žiaľ, nie sú povzbudivé. Štvrtina detí vrodené anomálie zomrie v prvom roku života.
Ďalších 25 % môže žiť dostatočne dlho, pričom má nevyliečiteľné alebo ťažko liečiteľné fyzické a duševné poruchy. A len 5 % detí narodených s vrodenými chybami sa dá liečiť, väčšinou chirurgicky. V niektorých prípadoch pomáha konzervatívna liečba. Niekedy sú malformácie viditeľné až s pribúdajúcim vekom, niektoré sú úplne asymptomatické.
Vrodené vývojové chyby (KM) sú najnebezpečnejšími komplikáciami tehotenstva. V dôsledku vrodených malformácií plodu môže dôjsť k invalidite dieťaťa a v závažných prípadoch to vedie k smrti. Zahrnúť vrodené malformácie centrálneho nervového systému plodu:
- anencefália (bez mozgu)
- spina bifida (otvorená forma herniovanej miechy);
- VFR MVS plodu;
- patologické zmeny v kardiovaskulárnom systéme (ochorenie srdca);
- defekty končatín - atrézia (chýbajú končatiny);
- maxilofaciálne deformity – rázštep podnebia alebo rázštep pery.
Príčiny CM plodu
Vývoj defektov plodu môže nastať pod vplyvom mnohých faktorov. Väčšina z nich zostáva nevysvetlená. Etiologické príznaky všetkých CM plodu sa delia na:
- dedičné - odchýlky v chromozómových súboroch rodičov;
- teratogénne - plod alebo embryo bolo poškodené pôsobením pesticídov, infekcií, liekov atď.;
- multifaktoriálny - spoločný vplyv na plod genetických a environmentálnych faktorov, ktoré samostatne nemôžu byť príčinou defektu.
Existujú dôkazy, že znečistenie biosféry je príčinou sedemdesiatich percent prípadov chorôb, šesťdesiatich percent prípadov vývoja s patológiou a viac ako päťdesiatich percent úmrtí u detí. Narodenie detí s následným abnormálnym vývojom je spojené s odborná činnosť: emočný stres, vystavenie vysokým a nízke teploty alebo prach, kontakt s produktom chemický priemysel a soli ťažkých kovov.
Vyššie riziko vrodených vývojových chýb u plodu u žien s výraznou obezitou.  To môže spôsobiť abnormality neurálnej trubice. Ale nielen nadváhu tehotná a prudký úbytok hmotnosti na skoré dátumy tehotenstva.
To môže spôsobiť abnormality neurálnej trubice. Ale nielen nadváhu tehotná a prudký úbytok hmotnosti na skoré dátumy tehotenstva.
Tehotenstvo po vrodenom fetálnom
Plánovať tehotenstvo po prerušení z dôvodu vzniku vrodených vývojových chýb u plodu je možné už šesť mesiacov po predchádzajúcej. V niektorých prípadoch sa páru odporúča počkať rok. Budúci rodičia v procese plánovania absolvujú sériu štúdií, podľa výsledkov ktorých lekár odporučí, kedy je možné počať dieťa. Pri príprave na ďalšie tehotenstvo musí pár viesť zdravý životný štýl, vyhnúť sa vplyvu negatívnych faktorov, užívať vitamíny a iné užitočné látky na posilnenie svojho tela.
Vrodené malformácie plodu (CM) sú azda najnebezpečnejšou komplikáciou tehotenstva, ktorá vedie k invalidite a úmrtnosti v detstve.
Narodenie dieťaťa s vrodenými vývojovými chybami je pre každého rodiča vždy veľkou traumou. Štatistiky v tomto ohľade nie sú upokojujúce: v Rusku frekvencia vrodených malformácií dosahuje 5-6 prípadov na 1000 detí.
Bohužiaľ nie je možné predvídať tieto patológie pred tehotenstvom. Dieťa s vrodenými chybami sa môže objaviť v absolútne každej rodine, bez ohľadu na prítomnosť alebo absenciu zlých návykov, životného štýlu alebo materiálneho bohatstva.
Aké sú vývojové poruchy plodu počas tehotenstva?
Všetky anomálie vo vývoji plodu počas tehotenstva možno rozdeliť pre niekoľko typov:
1. dedičné
Dedičné choroby sú výsledkom génových mutácií. Mutácia je zmena dedičných vlastností organizmu v dôsledku preskupení v štruktúrach, ktoré sú zodpovedné za ukladanie a prenos genetickej informácie. Patria sem Downov syndróm, Patauov syndróm atď.
2. Vrodené
Vrodené anomálie sú choroby získané v maternici v dôsledku vplyvu vonkajších faktorov (a stopových prvkov, traumy počas tehotenstva atď.). Môžu postihnúť takmer akýkoľvek orgán. Medzi vrodené chyby plodu patria srdcové chyby, nedostatočný vývoj mozgu, maxilofaciálne deformity atď.
3. Multifaktoriálny (kombinovaný faktor)
Rozdelenie vývojových anomálií plodu na typy je skôr svojvoľné, pretože v prevažnej väčšine prípadov sú vývojové oneskorenia kombináciou dedičných a vrodených faktorov.
Klasifikácia malformácií plodu
Najčastejšie malformácie vnútromaternicového vývoja plodu:
- Aplázia (neprítomnosť akéhokoľvek orgánu);
- Dystopia (umiestnenie orgánu na netypickom mieste);
- Ektópia (presun orgánu smerom von alebo do priľahlej telesnej dutiny);
- Hypotrofia, hypoplázia (strata hmotnosti plodu, nedostatočný rozvoj);
- Hypertrofia, hyperplázia (zväčšenie veľkosti akéhokoľvek orgánu);
- Atrézia (infekcia prirodzených otvorov);
- Fúzia párových orgánov;
- Stenóza (zúženie kanálikov a otvorov orgánov plodu);
- Gigantizmus (zväčšenie veľkosti tela a vnútorných orgánov plodu);
- Dyschrónia (zrýchlenie alebo inhibícia vývoja procesov).
Treba poznamenať, že závažnosť patológií môže byť úplne odlišná. Závisí od miesta genetického poškodenia, ako aj od trvania a intenzity toxického účinku na plod. Nie je medzi nimi jasný vzťah.
Žena, ktorá bola počas tehotenstva vystavená toxickým účinkom, môže porodiť úplne zdravé dieťa. Zároveň zostáva riziko oneskorenia vývoja u budúceho potomka tohto plodu v dôsledku genetického poškodenia s absenciou klinických prejavov.
Príčiny malformácií plodu
Problematika štúdia patológií vývoja plodu je veľmi rôznorodá. Tejto téme sa venujú špecialisti rôznych úrovní a smerov – genetik, embryológ, neonatológovia, špecialisti na prenatálnu diagnostiku.
Príčinou dedičných patológií je génová mutácia. Rôzne nepriaznivé účinky na orgány plodu počas tehotenstva, najmä počas kritických období jeho vývoja, vedú k vzniku vrodených anomálií. Faktory, ktoré spôsobujú KM, sa nazývajú teratogénne.
Najviac študované teratogénne faktory:
- lieky (užívanie liekov zakázaných počas tehotenstva alebo počas určitého obdobia tehotenstva);
- infekčné (osýpky, ovčie kiahne, prenášané z matky na plod);
- ionizujúce žiarenie (röntgenové žiarenie, rádioaktívne žiarenie);
- alkoholový faktor (veľké množstvo alkoholu prijatého tehotnou ženou môže viesť k ťažkému alkoholovému syndrómu u plodu, nezlučiteľnému so životom);
- nikotínový faktor (fajčenie počas tehotenstva môže spôsobiť oneskorenie vo vývoji dieťaťa);
- toxické a chemické (ženy pracujúce v nebezpečných odvetviach by sa mali vyhýbať kontaktu s agresívnymi chemickými a toxickými látkami niekoľko mesiacov pred tehotenstvom a počas celého jeho obdobia, aby sa zabránilo teratogénnemu účinku na plod);
- nedostatok vitamínov a mikroelementov (nedostatok kyseliny listovej a Omega-3 polynenasýtených kyselín, bielkovín, jódu, nedostatok vyváženej stravy môže viesť k oneskoreniu vo vývoji plodu, poruchám mozgu).
Často hrá dôležitú úlohu pri výskyte CM plodu dedičná predispozícia. Ak mali rodičia alebo blízki príbuzní dieťaťa vrodené chyby, potom sa riziko narodenia dieťaťa s rovnakými chybami mnohonásobne zvyšuje.
Kritické obdobia vývoja plodu
Vnútromaternicový vývoj plodu trvá v priemere 38-42 týždňov. Celý ten čas je plod dobre chránený pred vonkajšími faktormi placentárnou bariérou a imunitným systémom matky. Existujú však 3 kritické obdobia, v ktorých je veľmi zraniteľný voči škodlivým činiteľom. Preto by sa v tomto období mala o seba starať najmä tehotná žena.
Prvé kritické obdobie nastáva približne 7-8 dní po oplodnení, keď embryo prechádza štádiom implantácie do maternice. Ďalšie nebezpečné obdobie je od 3. do 7. a od 9. do 12. týždňa tehotenstva, kedy sa tvorí placenta. Choroba, chemická alebo radiačná expozícia tehotnej ženy počas týchto období môže viesť k vnútromaternicovým malformáciám plodu.
Tretím kritickým obdobím tehotenstva je 18-22 týždňov, keď dochádza k ukladaniu nervových spojení mozgu a hematopoetický systém začína svoju prácu. Toto obdobie je spojené s mentálnou retardáciou plodu.
Rizikové faktory pre abnormality plodu
Materské rizikové faktory pre CM:
- vek nad 35 rokov - retardácia vnútromaternicového rastu, genetické poruchy;
- vek do 16 rokov - predčasnosť, nedostatok vitamínov a minerálov;
- nízky sociálny status – infekcie, hypoxia plodu, predčasnosť, retardácia vnútromaternicového rastu;
- nedostatok kyseliny listovej - vrodené malformácie nervového systému;
- alkohol, drogy a fajčenie - retardácia vnútromaternicového rastu, syndróm náhleho úmrtia, fetálny alkoholový syndróm;
- infekcie (ovčie kiahne, rubeola, herpetické infekcie, toxoplazmóza) - vrodené malformácie, retardácia vnútromaternicového rastu, pneumónia, encefalopatia;
- arteriálna hypertenzia - retardácia vnútromaternicového rastu, asfyxia;
- polyhydramnios - vrodené malformácie centrálneho nervového systému, patológie gastrointestinálneho traktu a obličiek;
- ochorenia štítnej žľazy - hypotyreóza, tyreotoxikóza, struma;
- ochorenie obličiek - intrauterinná retardácia rastu, nefropatia, mŕtve narodenie;
- choroby pľúc a srdca - vrodené srdcové chyby, retardácia vnútromaternicového rastu, predčasnosť;
- anémia - intrauterinná retardácia rastu, mŕtve narodenie;
- krvácanie - anémia, nedonosenie, mŕtve narodenie
Rizikové faktory pre vrodené vývojové chyby na strane plodu:
- anomálie fetálnej prezentácie - krvácanie, vrodené malformácie, trauma;
- viacpočetné tehotenstvo - fetálna transfúzia, asfyxia, predčasne narodené deti;
- intrauterinná rastová retardácia - mŕtve narodenie, vrodené chyby, asfyxia,
Rizikové faktory počas pôrodu: - predčasný pôrod - plný rozvoja asfyxie;
- neskoré doručenie (oneskorené doručenie o 2 týždne alebo viac) - je možný rozvoj asfyxie alebo mŕtveho dieťaťa;
- predĺžený pôrod - asfyxia, mŕtve narodenie;
- prolaps pupočnej šnúry - asfyxia.
Anomálie vo vývoji placenty:
- malá placenta - intrauterinná retardácia rastu;
- veľká placenta - vývoj vodnatieľky plodu, srdcové zlyhanie;
- predčasné oddelenie placenty - je možná veľká strata krvi, rozvoj anémie;
- placenta previa - plná straty krvi a rozvoja anémie.
Diagnóza malformácií plodu
Prenatálna diagnostika fetálnych anomálií a genetických patológií je veľmi zložitý proces. Jednou z etáp tejto diagnózy sú skríningové vyšetrenia predpísané tehotnej žene na obdobie 10-12, 20-22 a 30-32 týždňov (v každom z trimestrov). Táto analýza je krvný test na biochemické sérové markery chromozomálnej patológie (malformácie).
To umožní získať predpoklad o prítomnosti alebo neprítomnosti chromozomálnych abnormalít u plodu a ultrazvuk ako doplnková diagnostická metóda ukáže, či existujú odchýlky vo fyzickom vývoji plodu. Ultrazvuk by mal vykonávať vysokokvalifikovaný špecialista a na kvalitnom zariadení. Výsledky každej štúdie sa hodnotia spoločne, bez toho, aby boli navzájom oddelené.
Skríning nezaručuje 100% patológiu, umožňuje iba identifikovať vysoko rizikovú skupinu medzi tehotnými ženami. Ide o dôležité a potrebné opatrenie a napriek dobrovoľnosti to väčšina budúcich mamičiek chápe. Nie je nezvyčajné, že špecialisti ťažko odpovedajú na otázku prítomnosti genetických chýb u plodu. Potom, v závislosti od trimestra tehotenstva, je pacientka predpísaná invazívne metódy výskumu:
- (štúdia choriových klkov)
Robí sa v 1. trimestri tehotenstva (11-12 týždňov) a umožňuje identifikovať genetické abnormality vo vývoji plodu.
- amniocentéza (vyšetrenie anatomickej tekutiny, v ktorej sa plod nachádza)
V 1. trimestri táto analýza odhaľuje hyperpláziu kôry nadobličiek, v 2. - ochorenia CNS, chromozomálne patológie.
- placentocentéza (vyšetrenie placentárnych častíc)
Na zistenie genetických patológií sa vykonáva od 12 do 22 týždňov tehotenstva.
- (odber krvi z pupočnej šnúry plodu)
Umožňuje identifikovať náchylnosť plodu na génové alebo infekčné ochorenia.
Tehotné ženy sa posielajú na povinnú konzultáciu s genetikom:
- ktorých vek presahuje 35 rokov;
- mať dieťa alebo deti s genetickými poruchami;
- ktorá mala v anamnéze potraty, nevyvíjajúce sa tehotenstvo, mŕtve narodenie;
- v rodine ktorých sú príbuzní s Downovým syndrómom a inými chromozomálnymi abnormalitami;
- zotavil sa z vírusových ochorení v 1. trimestri tehotenstva;
- užívanie drog zakázaných počas tehotenstva;
- vystavené žiareniu.
Na diagnostiku patológií plodu po narodení, nasledujúce výskumné metódy: analýzy krvi, moču a iných biologických tekutín, röntgen, počítačová a magnetická rezonancia, ultrazvuk, angiografia, bronchoskopia a gastroskopia, iné imunitné a molekulárne metódy ...
Indikácie pre ukončenie tehotenstva
Akékoľvek zistenie malformácií plodu znamená návrh na prerušenie tehotenstva z takzvaných zdravotných dôvodov. Ak to žena odmietne a rozhodne sa dieťa si nechať, dostane sa pod osobitnú kontrolu a tehotenstvo sa pozornejšie sleduje.
Budúca matka by však mala pochopiť, že tu nie sú dôležité len jej pocity a skúsenosti, ale aj skutočnosť, že deti narodené s vážnymi poruchami a patológiami sa často ukážu ako neživotaschopné alebo ostávajú ťažko zdravotne postihnuté po celý život, čo je, samozrejme, veľmi ťažké. pre akúkoľvek rodinu.
Existujú aj ďalšie indikácie pre potrat:
- zhubné novotvary (tehotenstvo s rakovinou je kontraindikované);
- ochorenia kardiovaskulárneho systému (srdcové chyby, hlboká žilová trombóza, tromboembolizmus);
- neurologické ochorenia (roztrúsená skleróza, myasténia gravis);
- infekčné choroby (v aktívnej forme, v akútnom a ťažkom štádiu);
- choroby krvi a krvotvorných orgánov (hemoglobinopatia, aplastická anémia, leukémia);
- očné choroby (ochorenia zrakového nervu a sietnice);
- ochorenie obličiek (akútna urolitiáza as veľkými kameňmi, akútne);
- difúzne ochorenia spojivového tkaniva;
- endokrinné poruchy (tyreotoxikóza, nekompenzovaná hypotyreóza v ťažkých formách);
- niektoré gynekologické ochorenia;
- pôrodnícke indikácie (nereagujúce na liečbu a závažné, sprevádzané ťažkým vracaním, gestačným trofoblastickým ochorením, závažnými dedičnými ochoreniami zistenými počas tehotenstva atď.)
Interrupcia zo zdravotných dôvodov sa vykonáva len so súhlasom pacienta.
Prevencia vrodených malformácií plodu
Hlavným opatrením zameraným na prevenciu výskytu vrodených vývojových chýb plodu je plánovanie tehotenstva. Od kvalitnej prípravy môže závisieť nielen úspech počatia, ale aj priebeh tehotenstva, rýchly a správny pôrod a zdravie matky a dieťaťa v budúcnosti.
Pred plánovaním tehotenstva je potrebné absolvovať sériu vyšetrení: urobiť testy na (STD), HIV, hepatitídu, syfilis, skontrolovať zrážanlivosť krvi, hormonálny stav, dezinfikovať ústnu dutinu, urobiť ultrazvuk panvových orgánov na vylúčenie zápalu. choroby a novotvary, navštívte terapeuta, aby ste zistili všetky možné chronické ochorenia, ideálne by mali byť geneticky testovaní obaja rodičia.
Kľúčovým bodom v prevencii vrodených anomálií plodu je udržiavanie zdravého životného štýlu, odmietanie zlých návykov, vyvážená a výživná strava a vylúčenie vplyvu akýchkoľvek negatívnych a škodlivých faktorov na vaše telo. Počas tehotenstva je dôležité včas liečiť všetky možné ochorenia a dodržiavať pokyny pôrodníka-gynekológa.
Liečba vrodených malformácií plodu
Metódy liečby vrodených vývojových chýb plodu sa značne líšia v závislosti od povahy a závažnosti anomálie. Štatistiky o tejto otázke, žiaľ, nie sú povzbudivé. Štvrtina detí s vrodenými anomáliami zomiera do prvého roku života.
Ďalších 25 % môže žiť dostatočne dlho, pričom má nevyliečiteľné alebo ťažko liečiteľné fyzické a duševné poruchy. A len 5 % detí narodených s vrodenými chybami sa dá liečiť, väčšinou chirurgicky. V niektorých prípadoch pomáha konzervatívna liečba. Niekedy sú malformácie viditeľné až s pribúdajúcim vekom, niektoré sú úplne asymptomatické.